Procedure
L’arresto cardiorespiratorio (ACR) è la più grave emergenza nella quale possa imbattersi un sanitario; se non prontamente riconosciuto e trattato porta a morte certa in pochi minuti. La sopravvivenza è legata alla cosiddetta “catena della sopravvivenza”, che prevede il rapido riconoscimento dell’ACR e la immediata richiesta di aiuto, la precoce rianimazione cardiopolmonare (RCP) di elevata qualità, la precoce defibrillazione - se indicata - e, dopo l’eventuale ripresa del circolo spontaneo (ROSC), un corretto trattamento post-rianimatorio.
Arresto cardiaco: Algoritmo universale e cause potenzialmente reversibili
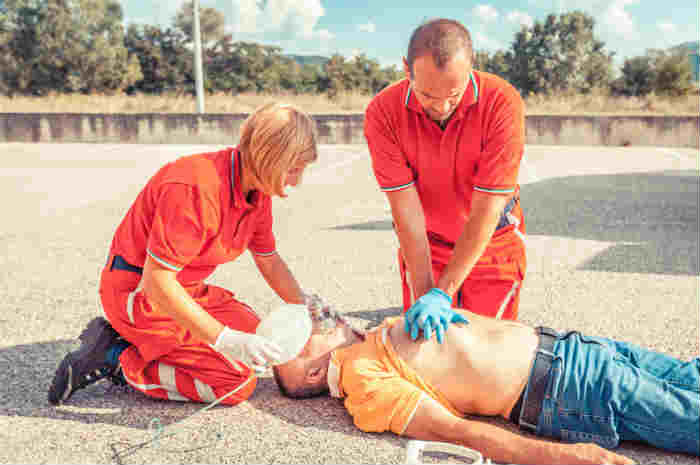
L'arresto cardiaco, se non prontamente riconosciuto e trattato, porta alla morte nel giro di pochi minuti
La prima fondamentale distinzione da fare all’interno dell’ACR è il ritmo cardiaco di insorgenza o, meglio, il ritmo che viene registrato dai soccorritori al momento dell’arrivo sul paziente in arresto; questo perché molto diversa sarà la prognosi.
I pazienti trovati in ritmo defibrillabile - fibrillazione ventricolare (FV) o tachicardia ventricolare senza polso (TV) - hanno una possibilità di sopravvivenza all’ACR nettamente superiore a quelli in ritmo NON defibrillabile: asistolia o attività elettrica senza polso (PEA).
In generale, a livello europeo, la percentuale di pazienti dimessi vivi dall’ospedale dopo un ACR è globalmente del 10% circa e sale al 21% nei casi di ACR in ritmo defibrillabile.
Questo dato è dovuto a più fattori:
- trovare il paziente in ritmo defibrillabile significa che l’ACR è insorto da pochi minuti;
- alla base dell’ACR insorto in FV/TV vi è per la maggior parte dei casi una malattia cardiaca o comunque tromboembolica, per lo più un infarto del miocardio, meglio trattabile con le “armi” a nostra disposizione rispetto ad altre gravi situazioni cliniche;
- i ritmi defibrillabili possono essere efficacemente interrotti dalla defibrillazione;
- gli arresti cardiaci che insorgono in PEA/asistolia sono causati solitamente da situazioni acute di gravità estrema e difficilmente trattabili (ad esempio politraumi, intossicazioni, ipotermia) o sono l’evento terminale, atteso, di gravi patologie croniche.
La diagnosi di arresto cardiaco
Per noi sanitari sarà quindi di estrema importanza essere in grado di diagnosticare rapidamente l’ACR; ricordiamoci - perché fondamentale - che la diagnosi di ACR è solo clinica e non richiede l’ausilio di alcuna strumentazione: il paziente è in ACR se non risponde alle nostre sollecitazioni tattili e verbali, non respira e non ha polso arterioso centrale né segni di vita.
Sappiamo quanto sia importante la rapida interpretazione del ritmo cardiaco; per questo le compressioni toraciche verranno interrotte appena un secondo operatore sarà pronto a posizionare le piastre manuali del defibrillatore sul torace del paziente.
Ora ci si troverà avanti a due diverse possibilità, che porteranno a seguire uno dei due bracci dell’algoritmo universale ALS (Advanced Life Support); il ritmo potrà essere defibrillabile (FV/TV) o non defibrillabile (asistolia o PEA, cioè qualsiasi altro ritmo cardiaco).
Ritmo defibrillabile (FV/TV)
Immediatamente riconosciuto il ritmo defibrillabile caricheremo le piastre (solitamente a 200 Joule con un defibrillatore bifasico, ma i Joule possono variare a seconda della ditta costruttrice; nel dubbio usiamo i 200 Joule) ed erogheremo lo shock in sicurezza per gli operatori, ponendo cioè la massima attenzione che nessuno tocchi il paziente o le strutture con lui a contatto; sarebbe sempre buona norma indossare guanti in lattice, isolanti.
Erogata la scarica verranno immediatamente riprese le compressioni toraciche esterne; ogni 30 compressioni ci si fermerà per permettere la erogazione di 2 ventilazioni.
In 2 minuti di RCP dovranno essere compresi 5 cicli di 30 compressioni alternate a 2 ventilazioni.
Al termine dei 2 minuti di RCP si ricontrollerà il ritmo cardiaco; se ancora defibrillabile si erogherà il DC shock - eventualmente ad energia maggiore - e si procederà con ulteriori 5 cicli di RCP 30:2 per altri 2 minuti.
Nuovamente, trascorsi i 2 minuti, si ricontrollerà il ritmo; se ancora defibrillabile, DC shock e 2 minuti di RCP.
Si continuerà così fino a quando il ritmo si manterrà defibrillabile.
Se dopo i 2 minuti di RCP che seguono una defibrillazione comparirà al monitor un ritmo compatibile con la presenza di circolo (in pratica qualsiasi ritmo non defibrillabile eccetto asistolia), sarà necessario ricercare la presenza del polso carotideo per 10 secondi; se il polso sarà presente saremo usciti dal’ACR avendo avuto il ROSC; in caso contrario saremo di fronte ad una PEA e continueremo la RCP.
L’intervento dell’équipe ALS
La situazione ideale per eseguire un intervento di rianimazione cardiopolmonare avanzata è che l’équipe ALS sia composta da 4 sanitari:
- un team leader, che si occuperà della valutazione del paziente e di gestire gli altri 3 componenti della squadra
- una persona alla testa del paziente, che si occuperà della gestione delle vie aeree e di tenere i tempi dell’intervento
- due persone ai lati del paziente, che si alterneranno al MCE e si occuperanno della defibrillazione e della somministrazione dei farmaci.
Ruolo del team leader è, durante i cicli i RCP, visitare il paziente dalla testa ai piedi e raccogliere le notizie anamnestiche eventualmente disponibili per cercare di capire quali delle 8 cause potenzialmente reversibili abbia provocato l‘ACR.
È di vitale importanza cercare di identificare una delle 8 cause, perché se non diagnosticata e trattata, le possibilità di ROSC si ridurranno al minimo; questo è vero in assoluto per quanto riguarda l’ACR esordito con ritmo non defibrillabile, poiché sostenuto da una situazione clinica talmente grave che, se non risolta, non permette la ripresa di circolo spontaneo.
Di fronte ad un ritmo defibrillabile sarà sempre possibile ottenere il ROSC tramite la scarica elettrica, ma, se non riusciremo a capire cosa abbia causato l’ACR, è alquanto probabile che a breve termine questo comparirà nuovamente.
Di grandissimo ausilio nella ricerca delle 8 cause potenzialmente reversibili si è rivelato l’uso dell’ecografia.
Questa, anche in mani relativamente poco esperte, sarà in grado di informarci in pochi secondi sulla possibile presenza di una embolia polmonare massiva, di un PNX, di un versamento pericardico tamponante, dello stato volemico del paziente, di un versamento pleurico e peritoneale, dell’esistenza o meno di attività meccanica cardiaca, della possibile presenza di un aneurisma aortico.
Trattamento terapeutico
Identificata la causa sarà necessario trattarla nel minor tempo possibile.
Ipossia
Necessario ventilare al meglio il paziente, preferibilmente tramite intubazione oro tracheale (IOT).
Ipotermia
Necessario scaldare il paziente, togliendo vestiti bagnati, scaldandolo con flussi di aria calda, O2 riscaldato, coperte termiche, lavaggi vescicali con liquidi caldi, fino ad arrivare a lavaggio peritoneale/pleurico con liquidi caldi e circolazione extracorporea.
Ipovolemia
L’ecografia ci avrà mostrato una vena cava inferiore (VCI) vuota, completamente collabita; il cuore sarà piccolo, l’attività cardiaca, in caso di PEA, sarà inizialmente concitata, per diventare via via sempre più bradicardica. La terapia sarà riempire il paziente, inizialmente con boli di cristalloidi seguiti da eritrociti concentrati 0 negativo.
Ipo/iperkaliemia
In caso di ipopotassiemia - molto spesso associata ad ipomagnesiemia - potremmo imbatterci come ritmo di esordio in una TV polimorfa detta “torsione di punta”, aritmia abbastanza caratteristica di tale alterazione elettrolitica. La terapia consiste nella rapida somministrazione di potassio cloruro 30 mEq in 15’ e magnesio solfato 2 gr ev.
La iperpotassiemia in condizione di ACR viene trattata con bolo ev di Calcio cloruro 10 ml al 10%, bicarbonato di sodio 8.4% 50 cc, insulina rapida 10 UI in bolo e bolo di glucosio 50 gr; in centri specializzati, terapia elettiva è la emodialisi.
Tossici e farmaci
Identificato un possibile agente tossico alla base dell’ACR, la terapia è la somministrazione dell’antidoto (esempio naloxone nella overdose di oppiacei).
Tamponamento cardiaco, pnx iperteso, tromboembolia polmonare
Hanno aspetti simili all’esame obiettivo, nel senso che, in assenza di concomitante ipovolemia, sono tre situazioni nelle quali il paziente in ACR presenterà giugulari turgide all’ispezione del collo.
Il tamponamento cardiaco solitamente è secondario a trauma toracico, più spesso penetrante, o associato a malattie sistemiche infiammatorie o neoplastiche; anche il PNX iperteso è più facilmente osservabile in pazienti con traumi del torace, ma può essere ad esempio la complicanza di una severa crisi asmatica con rottura di una bolla subpleurica. La tromboembolia polmonare massiva (TEP) più frequentemente è secondaria a trombosi venosa profonda (TVP) prossimale.
Terapia del pnx iperteso
Nel PNX iperteso classicamente si avrà l’abolizione di rumori respiratori a carico di un emitorace, la presenza di enfisema sottocutaneo, la trachea deviata verso il lato non affetto. Nel sospetto di PNX iperteso l’immediata terapia da porre in atto è la detensione tramite ago cannula in II spazio intercostale sull’emiclaveare, in attesa che chi in grado di farlo posizioni un drenaggio toracico.
Terapia del tamponamento cardiaco
Terapia del tamponamento cardiaco, in emergenza, la pericardiocentesi; gold stanard, ma difficilmente attuabile se non in centri particolarmente avanzati, la toracotomia resuscitativa.
Nel sospetto di TEP sarà importante ricercare segni di TVP o la presenza di gesso ad un arto; anamnesticamente prolungata immobilità o, ad esempio, assunzione di terapia estro-progestinica.
Terapia specifica, la somministrazione di trombolitico (alteplase o TNK).
Nella diagnosi differenziale di queste 3 situazioni è di enorme aiuto l’ecografia:
- nel PNX si avrà l’abolizione dello sliding pleurico dal lato affetto;
- nel tamponamento cardiaco sarà evidente il versamento pericardico con, in presenza di attività cardiaca meccanica, collasso diastolico delle cavità destre.
- Nella TEP il cuore dx sarà dilatato, segno di acuto sovraccarico; ipocinetico il ventricolo destro, con possibile risparmio dell’apice (segno di Mc Cullen).
Tutte queste tre situazioni avranno, ecograficamente, vena cava fissa e dilatata.
Trombosi coronarica
Ultima causa, seppur la più frequente, la trombosi coronarica, nei diversi aspetti della sindrome coronarica acuta (SCA); infarto con ST sopraslivellato (STEMI), infarto senza sopraslivellamento del tratto ST (NSTEMI), angina instabile.
Qui la diagnosi sarà fatta sull’anamnesi e sull’Ecg, se si era riusciti ad eseguirlo prima del sopravvenire dell’ACR, mancando, spesso, reperti obiettivi tipici.
Sempre di più, in centri specializzati, l’orientamento terapeutico è la coronarografia con angioplastica, anche in situazione di ACR.
Ricordiamoci che scopo delle nostre manovre rianimatorie è il ROSC associato ad una degna qualità di vita; al team leader spetterà quindi anche il compito di decidere quando non iniziare e quando sospendere gli sforzi rianimatori.















Commento (0)
Devi fare il login per lasciare un commento. Non sei iscritto ?